Паукообразные телеангиэктазии

Паукообразные телеангиэктазии
Паукообразная телеангиэктазия, также известная как паукообразный невус, является приобретенным доброкачественным сосудистым заболеванием с частотой 10–15 % у здоровых взрослых и детей. Большинство случаев не связаны с дерматологическими или внутренними заболеваниями. У многих женщин паукообразная телеангиэктазия развивается во время беременности или при приеме оральных контрацептивов, со спонтанным разрешением через 6–9 месяцев после родов или после прекращения приема лекарств. У пациентов с заболеваниями печени часто наблюдаются множественные и заметные паукообразные невусы. Сыпь паукообразного невуса состоит из центральной артериолы с радиально распределенными мелкими кровеносными сосудами, напоминающими тело и ноги паука.
I. Причины и патогенез
Паукообразные невусы возникают не из-за сосудистой пролиферации, а из-за расширения существующих сосудов. Цирроз печени, рак печени или другие заболевания печени могут вызывать быстрое начало и множественные, заметные паукообразные невусы. В крови часто обнаруживается высокий уровень эстрогена. Если паукообразные невусы сопровождаются ладонной эритемой, бледными ногтями с застойными ногтевыми ложами, следует рассмотреть цирроз печени, часто связанный со спленомегалией, асцитом, желтухой и тремором. Дети с заболеваниями печени часто имеют множественные паукообразные невусы, хотя у здоровых детей также может быть более пяти паукообразных невусов.
II.Клинические проявления
Это состояние распространено среди детей дошкольного и школьного возраста, с пиком заболеваемости в возрасте от 7 до 10 лет. К 15 годам около 40% девочек и 32% мальчиков будут иметь по крайней мере одну сыпь, которая может сохраняться в течение многих лет. Сыпь обычно появляется на лице, шее, верхней части туловища и руках, а у детей часто поражаются руки и пальцы. Паукообразные невусы обычно ярко-красные, с центральной небольшой красной папулой (диаметром менее 1 мм), окруженной радиально расходящимися мелкими кровеносными сосудами. Весь диаметр сыпи составляет от 0,5 до 1 см. Надавливание на сыпь заставляет ее исчезнуть; прекращение давления показывает, что кровь снова поступает из центральной артериолы в окружающие мелкие сосуды. Иногда можно почувствовать пульсацию центральной артериолы. Обычные места включают лицо, под веками или скуловую область, а также руки, предплечья и уши. Беременные женщины и пациенты с заболеваниями печени также могут иметь ладонную эритему. Тяжелые заболевания внутренних органов часто приводят к появлению множественных сосудистых невусов.
III. Патологические признаки
Центральное поражение состоит из восходящей артерии с гладкой мускулатурой в ее стенке или сосудистых клеток клубочка между эндотелиальными клетками и внутренней эластичной мембраной. Артерия расширяется в тонкостенную ампулу под эпидермисом, с тонкими артериальными ветвями, расходящимися наружу, разделяясь на множество капилляров.
IV. Диагностика и дифференциальная диагностика
Диагноз ставится на основании типичного вида центральной артериолы с радиально расположенными мелкими сосудами. Надавливание на центральную артериолу приводит к ее побледнению; снятие давления быстро наполняет радиальные сосуды кровью. Дифференциальная диагностика включает телеангиэктазии, при которых поражения представляют собой скопления мелких расширенных капилляров, которые кажутся пурпурно-красными или ярко-красными, без пульсации.
V. Лечение
- Общее лечение
Большинство детских паутинных невусов проходят спонтанно без специального лечения, хотя полное выздоровление может занять годы. У беременных женщин сыпь часто проходит через 6–9 месяцев после родов или после прекращения приема оральных контрацептивов. Паутинные невусы у пациентов с заболеваниями печени коррелируют с изменениями функции печени. - Лазерное лечение
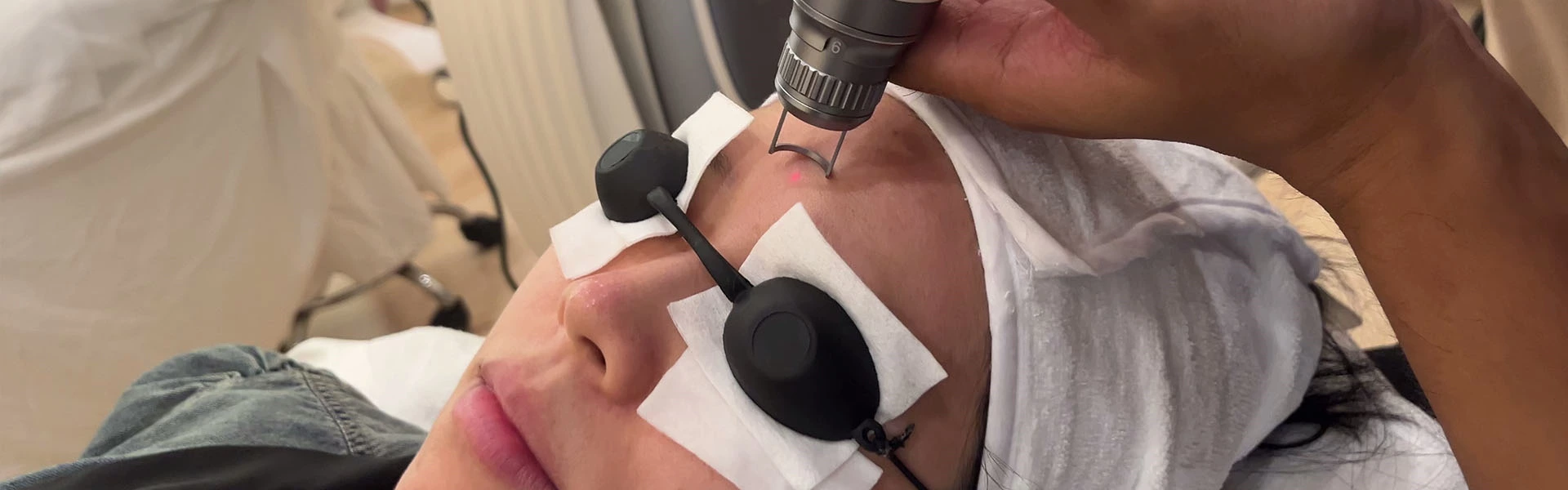
- Аппараты лазерной терапии
- Импульсный лазер на красителе:
Высокая эффективность с 70%-ным показателем излечения после одной процедуры, 2–3 процедуры приводят к почти полному разрешению. Первоначальное лечение направлено на центр паутинного невуса с помощью 1–2 импульсов при 6,5–7,7 Дж/см². При поражениях размером более 5 мм обработайте радиальные сосуды перекрывающимися 10% импульсами. Эффективен также для взрослых паутинных невусов, с побочными эффектами, включая пурпуру и временные изменения пигментации. - 532 нм Nd:YAG с удвоенной частотой:
Эффективен при сосудистых невусах, обычно использует диаметр пятна 3–4 мм, ширину импульса 10 мс и плотность энергии 12–14 Дж/см². - Длинноимпульсный неодимовый лазер:
Первоначально воздействуйте на центральную папулу 1-2 импульсами. Радиальные сосуды часто исчезают при таком лечении. Если нет, лечите по ходу сосуда. - Двухволновой лазер:
Безопасное и эффективное лечение сосудистых звездочек. - Интенсивный импульсный свет (IPL):
Очень эффективно для паукообразных невусов. Перед лечением сопоставьте область поражения и форму с шаблоном на доске. Используйте двойной импульс с шириной импульса 2,5-3,0 мс и задержкой 25-40 мс. Значительное улучшение обычно наблюдается после одного сеанса.
- Импульсный лазер на красителе:
- Уход за кожей после лазерной терапии:
Соблюдайте специальные методы ухода за кожей после лазерной процедуры, как указано в рекомендациях по лечению винных пятен.
- Аппараты лазерной терапии
Пиогенная гранулема
Пиогенная гранулема (granuloma pyogenicum) — приобретенная сосудистая опухоль, отличная от воспалительной гранулемы. Название «пиогенная гранулема» является неточным, поскольку заболевание не является ни инфекционным, ни гранулематозным.
I. Причины и патогенез
Точная причина и патогенез пиогенной гранулемы неясны. Исторически травма считалась первичной причиной, но крупные исследования показывают, что только 7% поражений являются следствием травмы. Потенциальные факторы включают травму, эндокринные изменения, вирусные онкогены, незначительные артериовенозные мальформации, аномальный сосудистый эндотелиальный фактор роста и цитогенетические аномалии. Пиогенные гранулемы часто быстро развиваются в недавно травмированных местах, возможно, представляя собой аномальную реакцию сосудистой или фиброзной ткани на травму.
II.Клинические проявления
Пиогенная гранулема может возникнуть в любом возрасте и не показывает существенных гендерных различий. Обычно она возникает в травмоопасных областях, таких как лицо, голова, пальцы, ступни и верхняя часть туловища. Поражения обычно представляют собой одиночные, ярко-красные, хрупкие, полигональные папулы или узелки с ножкой, размером от нескольких миллиметров до нескольких сантиметров. Они мягкие, легко кровоточат и могут изъязвляться, образуя гранулемоподобную поверхность, покрытую коричнево-черной коркой. Поражения появляются внезапно и быстро растут, в конечном итоге уменьшаясь и становясь фиброзными, если их не лечить.
Пиогенные гранулемы могут быть сегментарно распределенными, подкожными, внутривенными или вызванными лекарственными средствами (например, ретиноидами или химиотерапией). Гранулемы во время беременности часто возникают во рту, особенно на деснах.
III. Патологические признаки
Очаги поражения демонстрируют внутренний рост нормальной эпидермальной ткани, образуя полосу сужения, напоминающую воротник. Эндотелиальные клетки пролиферируют в дольчатом паттерне. В зрелых поражениях эндотелиальные клетки группируются в сплошные массы, при этом в большинстве областей наблюдается образование просвета, варьирующегося от щелевидного до значительно расширенного. Эндотелиальные клетки во многих просветах опухшие и выступают в просвет. Ранние поражения показывают минимальное воспаление, в то время как более старые поражения часто имеют вторичные воспалительные изменения.
IV. Диагностика и дифференциальная диагностика
Диагноз основывается на возникновении в любом возрасте и в любом месте, часто после травмы. Если диагноз затруднителен, биопсия может подтвердить его. Дифференциальная диагностика в первую очередь включает клубничную гемангиому, характеризующуюся мягким, темно-красным или ярко-красным узелковым видом, который появляется в течение нескольких недель после рождения, быстро растет в течение нескольких месяцев и постепенно регрессирует через 1-2 года.
V. Лечение
- Общее лечение
Если есть явные травматические триггеры, устраните причину. Гранулемы, связанные с беременностью, часто проходят спонтанно после родов, поэтому лечение обычно откладывают до родов. - Лечение наркомании
Топические кремы с имиквимодом и ретиноидами могут лечить пиогенную гранулему. Рецидивирующие поражения с сопутствующими поражениями могут потребовать местных или системных инъекций кортикостероидов. Большие поражения можно лечить с помощью внутриочаговых инъекций блеомицина. - Хирургическое лечение
Хирургические варианты включают полное иссечение, кюретаж и электродессикацию основания для снижения риска рецидива. Эффективны склеротерапия, химическое прижигание (например, нитратом серебра, трихлоруксусной кислотой) и криотерапия. - Лазерное лечение
- Аппараты лазерной терапии:
- Лазеры на аргоне и углекислом газе:
Эффективен при пиогенной гранулеме, конечными точками лечения являются серо-белые поражения. При необходимости повторяйте лечение каждые 3-4 недели. - Импульсный лазер на красителе:
Эффективность лечения непредсказуема. Толстые поражения могут сопротивляться проникновению, требуя сжатия стеклянной пластиной, чтобы достичь более глубоких сосудов, прежде чем удалить пластину для лечения поверхностных поражений. Накладывайте импульсы на место, пока цвет не станет серо-белым, подобно непрерывным лазерам, лазерам на парах меди и лазерам на красителях 577 нм. - Двухволновой лазер:
Демонстрирует значительную эффективность при лечении пиогенной гранулемы, увеличивая удельное поглощение лазерного излучения и глубину проникновения, обычно требуя 1-3 процедур.
- Лазеры на аргоне и углекислом газе:
- Уход после лазерной терапии:
Соблюдайте специальные методы ухода за кожей после лазерной процедуры, как указано в рекомендациях по лечению винных пятен.
- Аппараты лазерной терапии:
Source: Паукообразные телеангиэктазии

 Ciellulu Laser - Поставщик машин для ухода за лицом
Ciellulu Laser - Поставщик машин для ухода за лицом